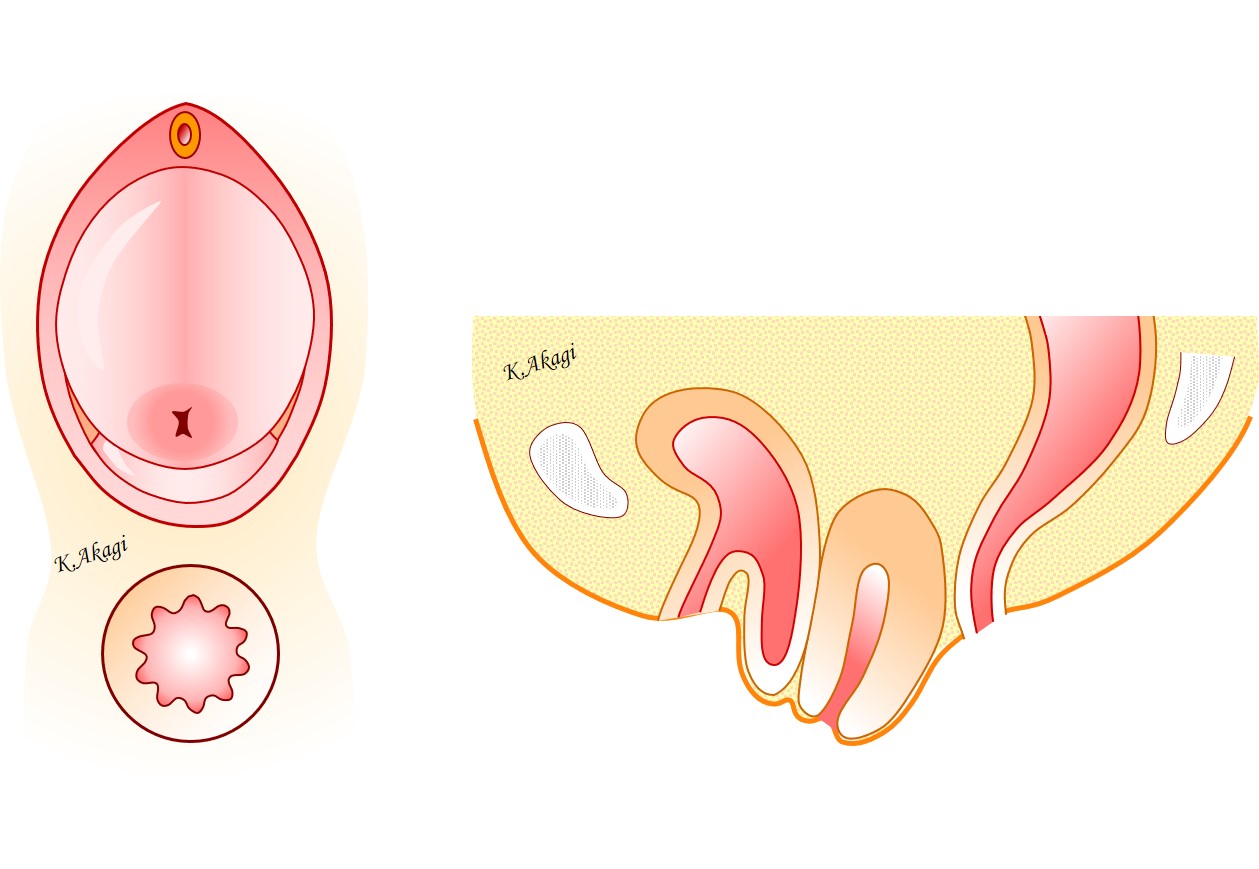
子宮脱と膀胱瘤は、骨盤臓器脱の中でもっとも頻度が高いものです。
多くの場合子宮脱と膀胱瘤は合併しており、同時に治療を行うことになるため、両方合わせて解説することにします。
また膣脱(子宮を取った後の脱出)も、やることはまったく一緒なので、ここで説明いたします。
■このページの要約■
骨盤臓器脱(子宮脱・膀胱瘤・膣脱)は、自然に治ることはありません。
対処法としては、「①保存的治療」と「②手術」があります。
①保存的治療
保存的治療で骨盤臓器脱が治ることはありません。
保存的治療には、骨盤底筋体操とペッサリーの二種類があります。
骨盤底筋体操は、ごく軽症の人に限って、進行予防目的で行います。
ペッサリーは膣内にリングを留置する方法で、定期的な通院が必要です。
ただし生涯ペッサリーを使い続けるのは現実的ではなく、年とともに通院が大変になります。
だから元気なうちに手術で治したほうがいいと考えます。
②手術
骨盤臓器脱を根本的に治すには、手術しかありません。
手術は
「経腟手術(下からの手術)」と
「経腹手術(おなかからの手術)」
の二種類に、大きく分類されます。
基本的に、
「性生活の無い方は経膣手術」
「性生活のある方は経腹手術」
をおすすめしています。
技術改良の結果、経腟手術ではほぼ全例(99%以上)で、「子宮を温存し、メッシュ(プラスチック繊維のシート)を使わない手術」を行っています。
ここ数年(直腸脱合併例を除く)の実績では、ほぼ全員(約99%)がだいたい予定通りに退院できており、今のところほぼ全員(約99%)を一回の手術で治せています。
こちらもどうぞ:
YouTube(当サイトの要点を短い動画にまとめています)
骨盤臓器脱に関する一問一答集:治療・手術・入院・生活 etc・・・
[outline]
目次
子宮脱・膀胱瘤とはどんな病気?

骨盤臓器脱とは、「骨盤内の臓器が、腟や肛門から脱出してくる病気」のことをいいます。
子宮脱・直腸脱・膀胱瘤・直腸瘤・膣脱など、いろいろなタイプの骨盤臓器脱がありますが、ここでは特に頻度の高い子宮脱や膀胱瘤について解説します。
子宮脱・膀胱瘤は中高年の女性に高頻度で発生する疾患であり、出産経験のある女性の多くが子宮脱膀胱瘤を有していると言われています。
骨盤臓器(子宮や膀胱など)は靭帯や膜で支えられており、これが出産で傷ついたり、加齢につれて弱くなってくることで生じてきます。
子宮脱・膀胱瘤の症状は?
子宮脱膀胱瘤の症状としては、「腟からまるいものが脱出する」とか、「ピンポン玉のようなものが触れる」など、いろいろなものがあります。
子宮脱が重症化すると、下着とこすれて出血することもあります(上図)
また子宮脱膀胱瘤を有する人は・・・
・肛門疾患(痔核など)
・婦人科疾患(子宮筋腫・卵巣嚢腫など)
・排尿排便障害(排尿困難・残尿感・便が出にくい・残便感など)
などのいろいろな疾患を合併していることがよくあります。
また子宮脱・膀胱瘤には、直腸脱(肛門から直腸が脱出する)を合併することもあります。
どの診療科を受診すればいいの?

骨盤臓器脱の診療は、「骨盤臓器脱外来」「女性泌尿器科外来」「ウロギネ外来」といった専門外来で行われています。
骨盤臓器脱は、「直腸~肛門」「子宮~膣」「膀胱~尿道」というさまざまな臓器が関わってくる疾患です。
骨盤臓器脱で悩んでいる方は、直腸肛門疾患(直腸脱・痔核)や排尿障害を合併していることがよくあります。
だから骨盤臓器脱の治療は、大腸肛門科・婦人科・泌尿器科の3科がそろっており、病状に応じて各診療科の協力が得られるような病院で治療を受けるのがベストです。
子宮脱・膀胱瘤に悩んでいる人は多い

子宮脱や膀胱瘤は、非常に頻度の高い疾患です。
他人に相談しにくい場所なので、あまり知られてないんですね。
実際には、国内で数百万人の女性が悩んでいると推測されています。
子宮脱・膀胱瘤の診断法は?
骨盤臓器脱の診断は容易であり、診察台でいきんでもらうだけで診断がつくことが大半です。
さらに必要に応じて、MRI検査などを追加で行うこともあります。
自然に治ることはあるの? 放置していたらどうなる?

骨盤臓器脱は、自然に治ることはありません。
一生このままか、徐々に悪化するかのいずれかです。
骨盤臓器脱を放置していると、さまざまな不具合が出てきます。
・おりもの・出血が続く
・排尿障害や尿路感染が起こる
・痛みを生じることもある
・水腎症が起こって、腎臓に負担がかかってくる
二つの治療法:保存的治療と手術
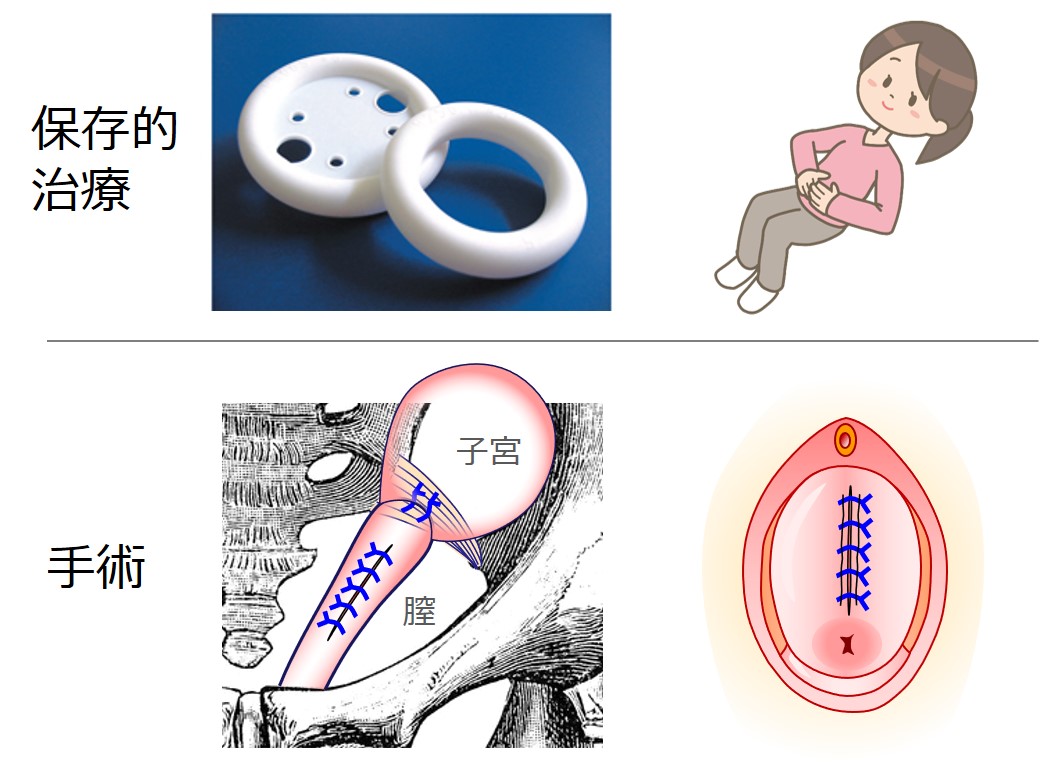
子宮脱や膀胱瘤の治療は、大きく分けて「保存的治療(骨盤底筋体操やペッサリーなど)」と「手術」の二つがあります。
治療方針の決定は、以下に示すようないくつかの因子を考慮に入れながら、本人の希望を重視して決めることになります。
・重症度
・年齢・性生活を重視するかどうか
・全身状態(大きな病気の有無)
治療(1):保存的治療

手術を希望しない場合には、保存的治療を行います。
保存的治療には、「骨盤底筋体操」と「ペッサリー」があります。
保存的治療その一:骨盤底筋体操
骨盤底筋体操は、ごく軽度の骨盤臓器脱に対して選択されます。
進行した骨盤臓器脱には効果がありません。
また、骨盤底筋体操をやっても、骨盤臓器脱が治ることはありません。
あくまでも「進行を予防する」という意味合いです。
保存的治療その二:ペッサリー

ペッサリーは、特殊なリングを膣に留置して、骨盤臓器が出てこなくする方法です。
ペッサリーを留置した場合、定期的な通院が必要となります。
ペッサリーは「骨盤臓器脱とつきあっていく」方法であり、骨盤臓器脱を根本的に治す方法ではありません。
だから、仕事とか介護とかで、すぐに手術を受けられない人に対する、一時的な対処法と考えています。
一生ペッサリーを続けるのは困難ですよ。
「手術を受けたくないから一生ペッサリー」というのは賢明ではありません。
元気なうちはいいけれど、遠い将来、歩けなくなったり施設に入ったりしてから、ペッサリー交換で通院するのは大変ですよ。連れてくる家族にも負担がかかります。
治療(2):手術

骨盤臓器脱を根本的に治すには、手術しか方法がありません。
骨盤臓器脱の手術は、大きく分けて4種類あります。
↑上の表で、4術式の長所短所と、それぞれの術式が当院でどれくらい行われているかを示しています。
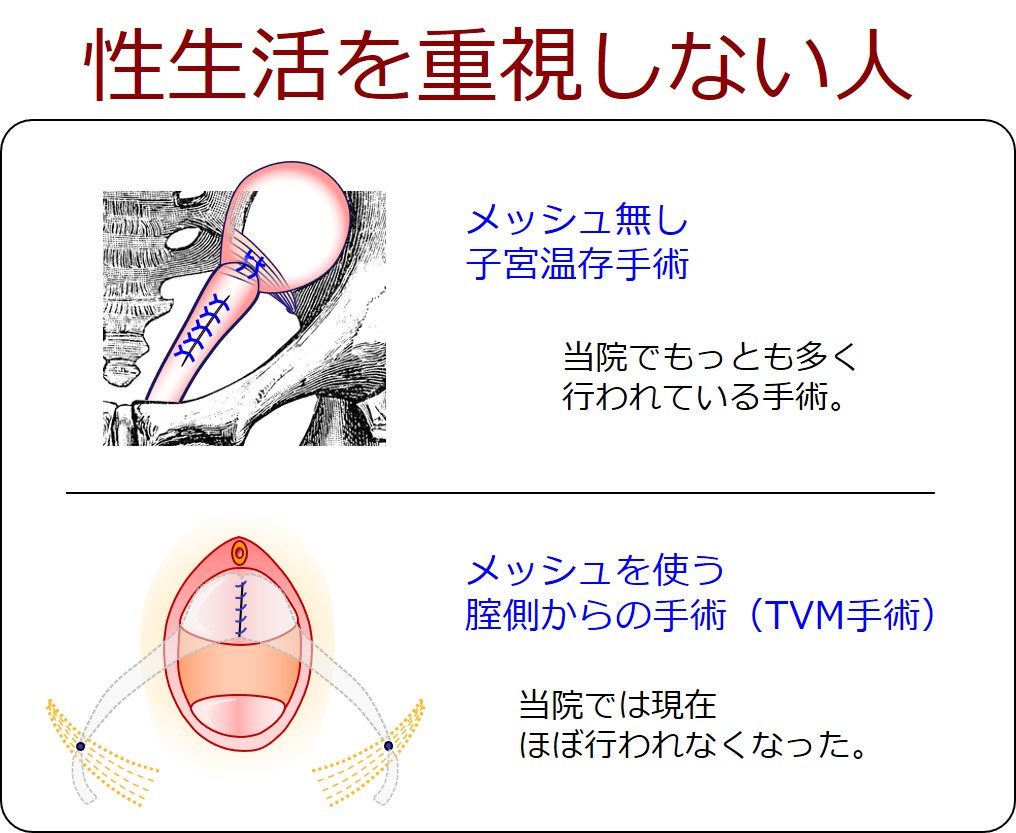
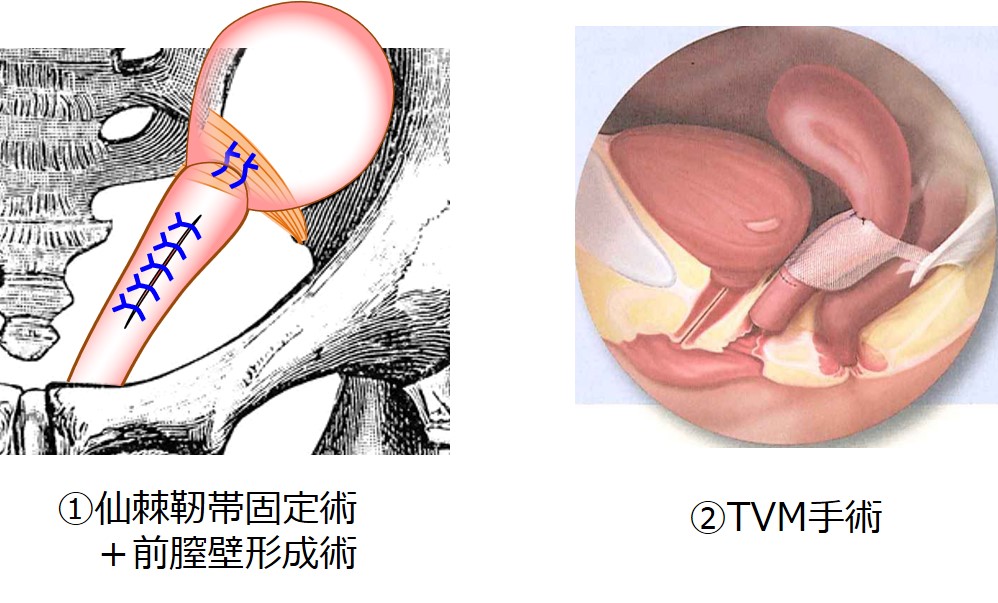
①メッシュ無し子宮温存手術(仙棘靭帯固定術+前膣壁形成術)
②メッシュを使う経腟手術(TVM手術)
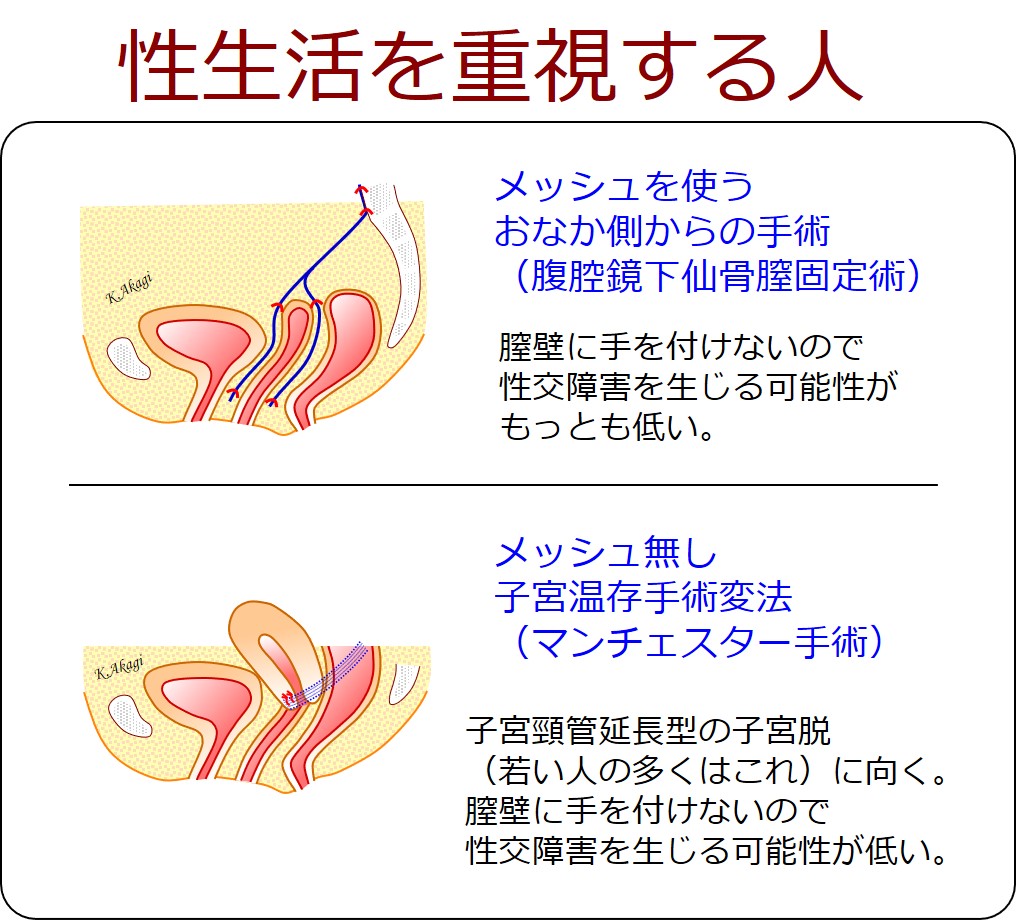
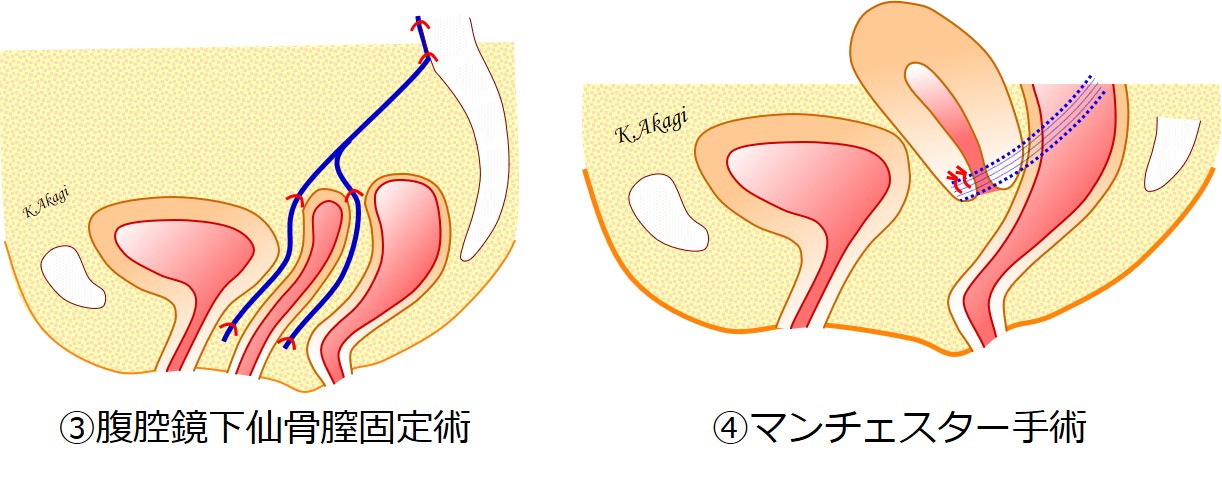
③メッシュを使う経腹手術(腹腔鏡下仙骨膣固定術)
④メッシュ無し子宮温存手術変法(マンチェスター手術)
いろいろな術式があり、患者さんの状況に応じて使い分けます。
①メッシュ無し子宮温存手術(当院の主流)
この「メッシュ無し子宮温存手術」にはいろいろなやり方があります。
ここでは当院でもっとも多く行われている、「仙棘靭帯固定術+前膣壁形成術」の手順を示しています。
近年では技術が進化して、ほとんどの骨盤臓器脱経腟手術で、メッシュを使わずに治せるようになってきています。
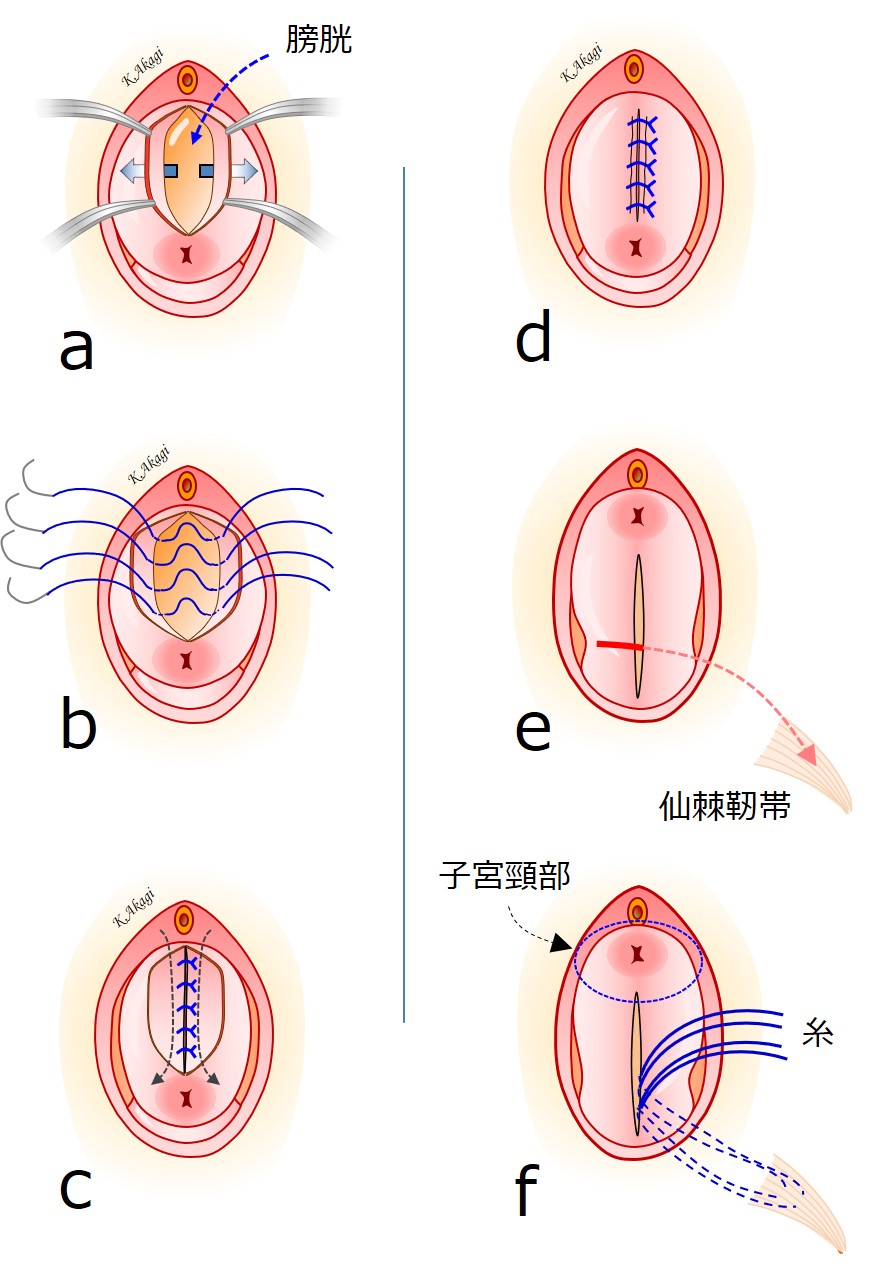
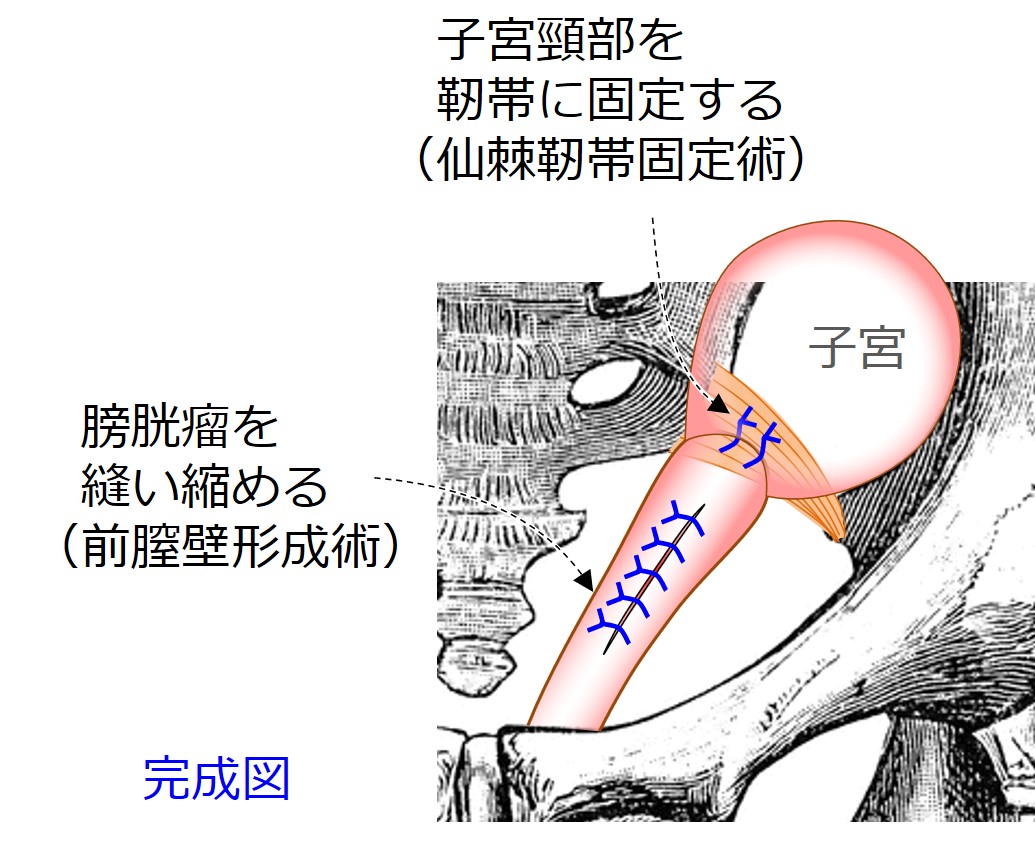
↑これが、「メッシュ無し子宮温存手術」の手術手順を図示したものです。
この図はおおまかな概要であり、実際にはここに描かれていない多くの工夫が詰め込まれています。
メッシュ無し子宮温存手術:手術手順
a 膣壁を切開し、膣壁と膀胱の間を剥離(はくり:はがすこと)していく。
b 左右を縫合して膀胱が出てこないようにする。
c 余った膣壁をカットする。
d 膣壁を縫合して完成。二層に縫合が行われている。
e 深く剥離を進めてトンネルを作り、仙棘靭帯に到達。
f 仙棘靭帯に糸をかけ、子宮の先端(子宮頸部)に縫い付ける。
最後に糸をしばると、子宮頸部が吊り上がって、靭帯に固定される。
メッシュ無し子宮温存手術:長所と短所
●長所
手術時間は短い(1時間ちょっと)
子宮を温存できる
手術の侵襲(ダメージ)が小さい
メッシュ(異物)を使う必要がない
●短所
膣壁に傷ができるので、性交障害(違和感・痛み)を生じる可能性がある
くわしく:
②メッシュを使う経腟手術(TVM手術)

↑メッシュとは、「プラスチック繊維を編み込んで作ったシート」のことです。
このTVM手術は、膣側からメッシュを留置して、骨盤臓器脱を修復する方法です。
ただし近年では、「①メッシュ無し子宮温存手術」の技術が進化したため、このTVM手術の出番ほとんどなくなりました。
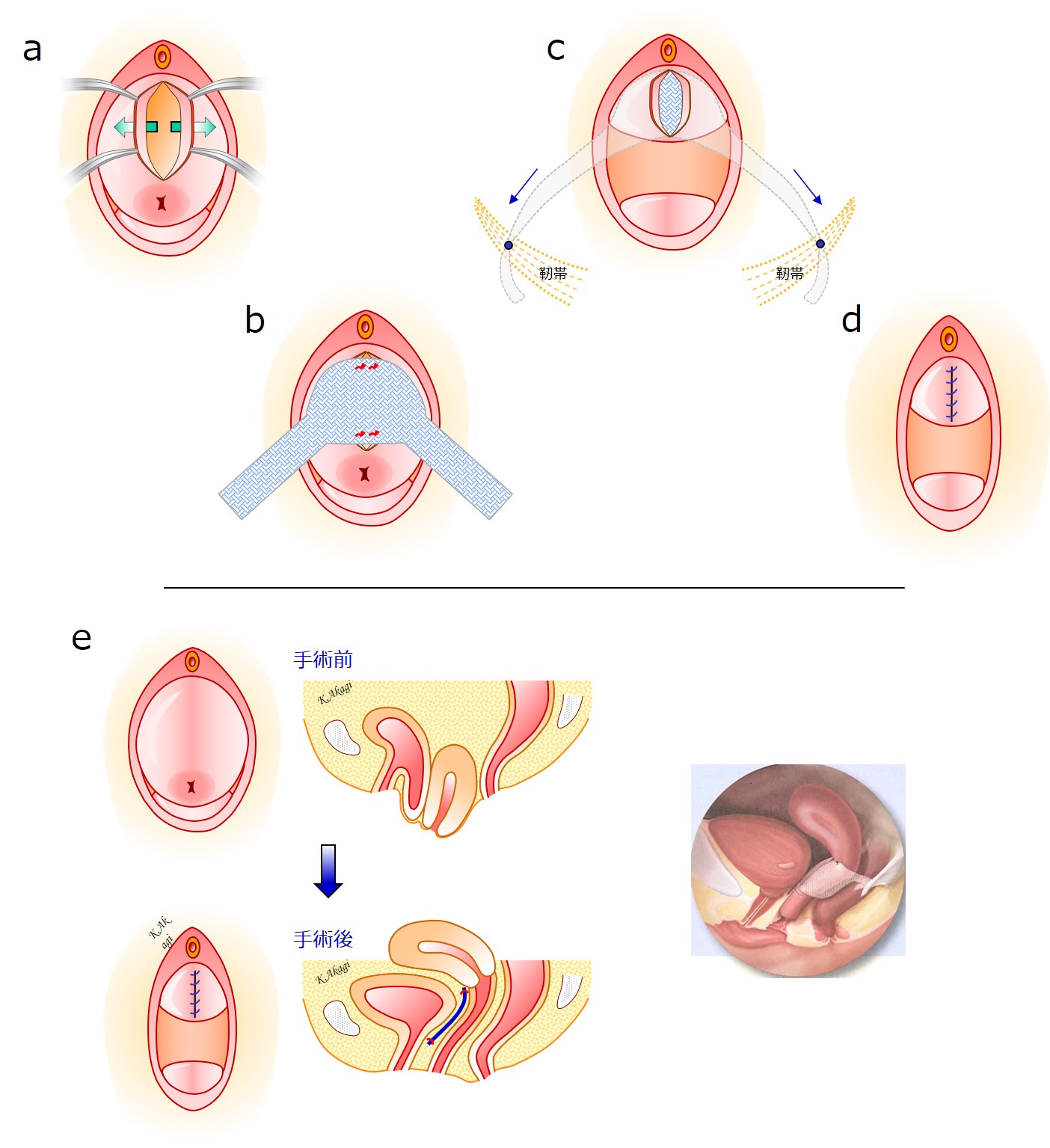
メッシュを使う経腟手術(TVM手術):手術手順
a 膣壁を切開し、膣壁と膀胱の間をはがしていく。
b 図のような形のメッシュを留置する。
c. メッシュの腕のところを、体内の靭帯に通して、ハンモックのようにつり上げる。
d 膣壁を縫合して終了。
e 手術前と手術後の状態。下がっていた子宮と膀胱を、メッシュが正常位置につり上げている。
メッシュを使う経腟手術(TVM手術):長所と短所
●長所
手術時間は短い(1時間ちょっと)
子宮を温存できる
手術の侵襲(ダメージ)が小さい
●短所
膣壁に傷ができるので、性交障害(違和感・痛み)を生じる可能性がある
メッシュを体内に留置するので、メッシュ合併症(メッシュ露出、メッシュ感染)を生じるリスクがある
最近ほとんど行われなくなった
くわしく:
③メッシュを使う経腹手術(腹腔鏡下仙骨膣固定術)
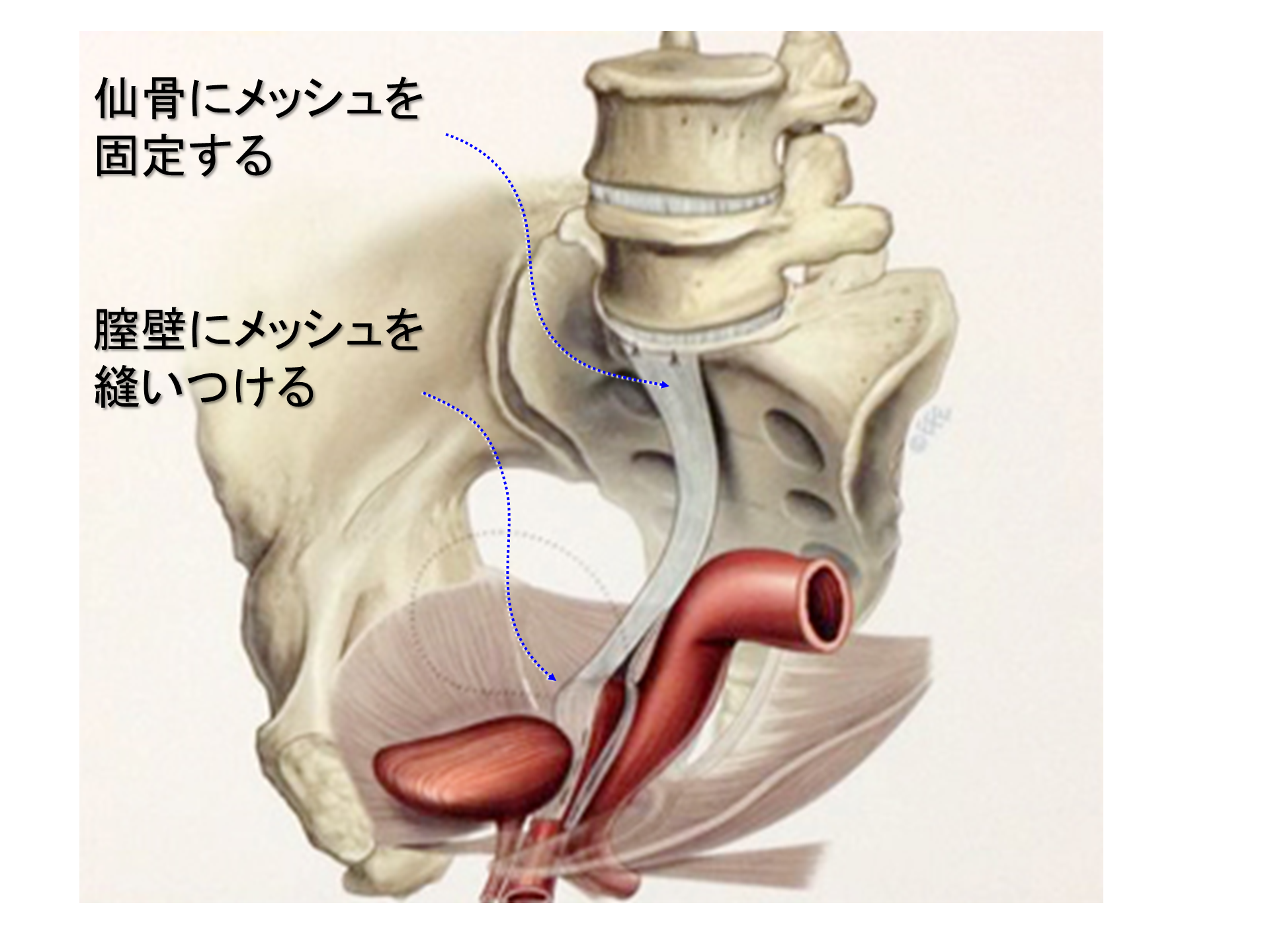
これはおなか側から行う手術です。
この手術は、「腹腔鏡下仙骨膣固定術」といいます。
おなかに小さい穴を5か所ほどあけて、カメラ(腹腔鏡)を使って行う手術です。
子宮を取って、膣壁にメッシュを縫い付けて、メッシュのもう一方の端を腰の骨(仙骨)に固定します。
腹腔鏡下仙骨膣固定術:長所と短所
●長所
膣壁に傷ができないので、性交障害の可能性はもっとも低い
●短所
手術時間が長い(3時間くらいかかることが多い)
おなかを切って、おなかの中から内臓を切ったり縫ったりする
(原則として)子宮を取る
手術の侵襲(ダメージ)が大きい
おなかの中に一生メッシュ(異物)を留置することになる
メッシュ合併症(メッシュ露出、メッシュ感染)のリスクがある
くわしく:
④メッシュ無し子宮温存手術変法(マンチェスター手術)
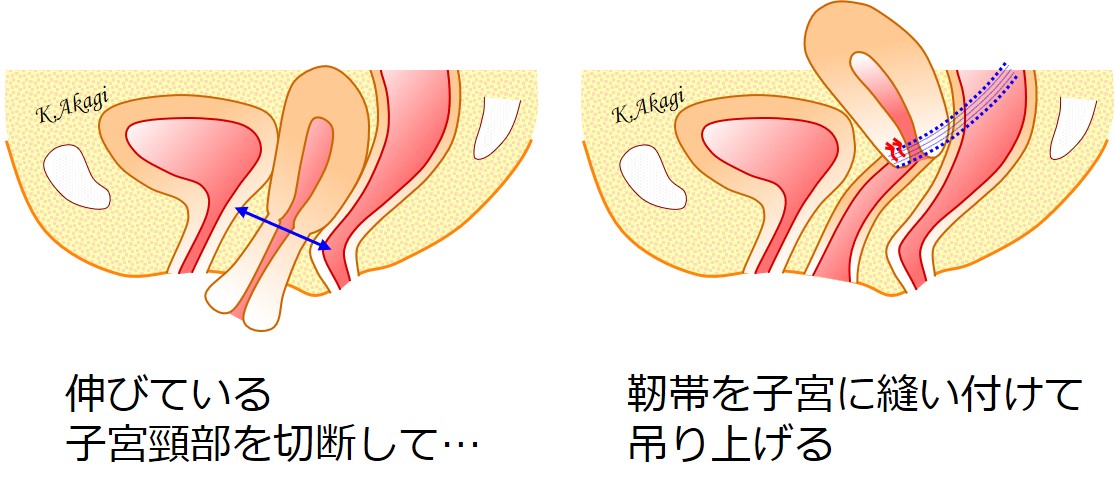
比較的若い人(40代くらい)の骨盤臓器脱は、子宮頸部が延長しているタイプが多いです。
このような場合には、このマンチェスター手術が適しています。
工夫してやれば、性交障害を起こす可能性も低くできるんですね。
マンチェスター手術:長所と短所
●長所
手術時間は短い(1時間ちょっと)
子宮を温存できる
手術の侵襲(ダメージ)が小さい
メッシュ(異物)を使う必要がない
前後の膣壁に手を付けないので、性交障害を起こすリスクは低い
(今のところ性交障害の苦情をいただいたことは無い)
●短所
子宮頸管が延長しているタイプの子宮脱にしか行えない。
(膀胱瘤や直腸瘤が大きい症例には向かない)
くわしく:マンチェスター手術
私にはどの術式がいいの?

子宮脱膀胱瘤の、術式選択基準の目安を示します。
これは当院の術式選択基準で、医療機関によって考え方は異なっているのが現状です。
私の場合、まず「性生活を重視するかどうか」で、術式を選択しています。
性生活を重視しない人では、上記①か②の術式を選択する。
性生活を重視しない人(全体の9割以上)では、「膣側からの手術」をおすすめしています。
負担が軽く、手術時間が短く、再発もほぼ無く、原則メッシュを使わなくて済むのがその理由です。
ただしこの術式では、膣壁に傷ができるので、性交障害(性交時の痛みや違和感)を生じる可能性があります。
経腟手術ではほぼ全例で、①「仙棘靭帯固定術+前膣壁形成術」を行っています。
①の技術が進化したため、近年では②TVM手術(メッシュ手術)は、ほぼ行われなくなっています。
性生活を重視する人では、上記の③か④の術式を選択。
性生活を重視する若い人の場合には、③腹腔鏡下仙骨膣固定術をおすすめしています。
ただしこの術式では、おなかの中に一生メッシュ(異物)を留置する必要があります。
40代くらいの若い人では、「子宮頸部延長型の子宮脱」のケースが多いです。
このようなケースで「おなかの中に一生メッシュを留置するのは嫌だ」という人の場合には、マンチェスター手術をおすすめすることもあります。
経腟手術では、ほぼメッシュを使わずに治せるようになった。
当院が骨盤臓器脱手術をスタートしたのは2010年です。
当時は大半の手術で、メッシュ(プラスチック製のシート)を使用し、良好な成績を上げることができていました。
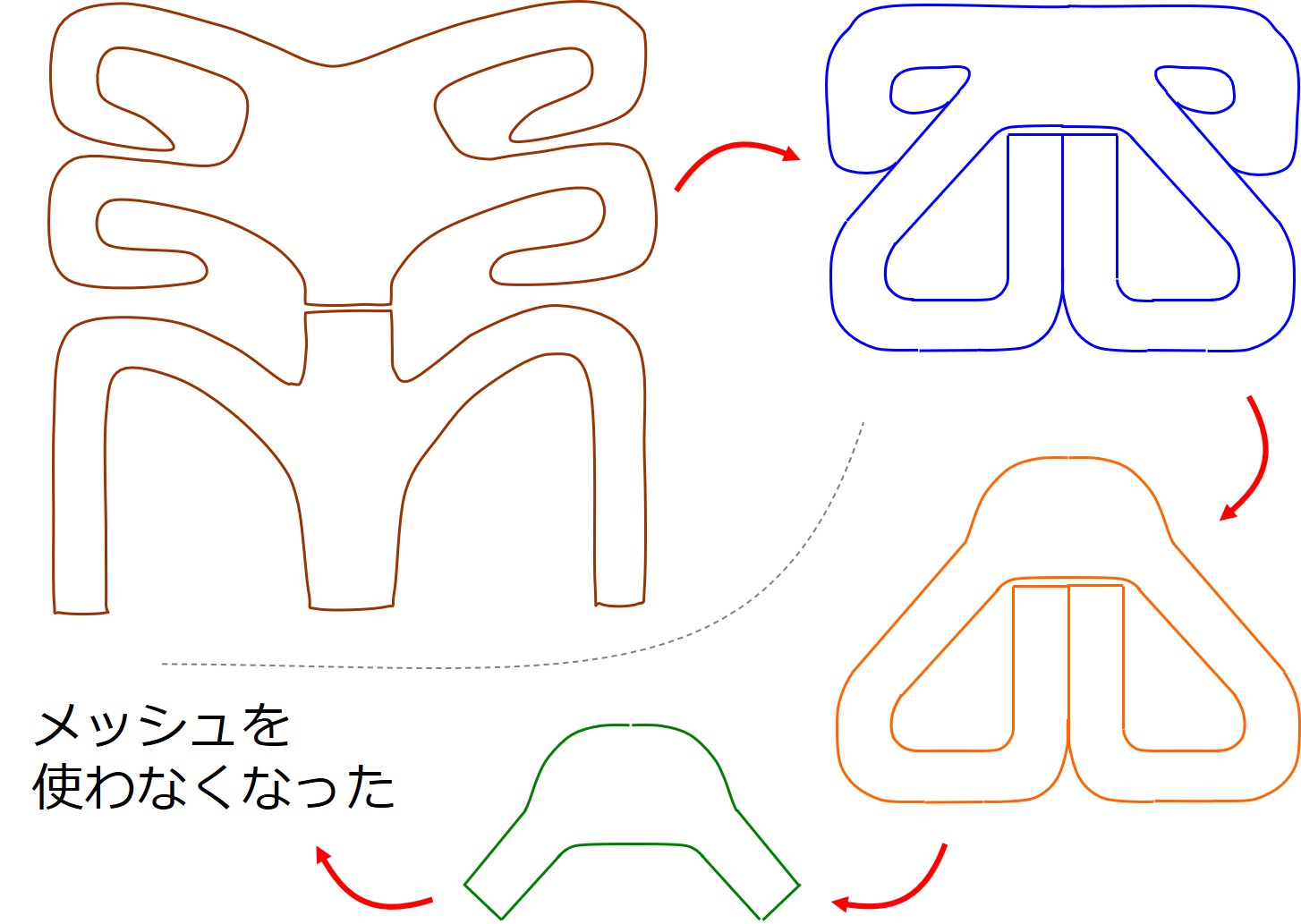
その後10年にわたる技術改良で、↑メッシュはどんどん小さくなってゆき・・・
今ではほぼすべての経腟手術で、メッシュを使わず治せるようになっています。
手術成績について

近年では技術が進化して、骨盤臓器脱手術の再発率は、非常に低くなってきています。
再発は近年非常に少なくなった
私は経腟手術(メッシュ無し子宮温存手術・メッシュ手術・マンチェスター手術)に徹しており、この領域の手術を年間250例以上手がけています。
(経腹手術は、腹腔鏡チームが手がけており、こちらも年間100例ほどの手術を手がけています)
近年では、この年間250例以上の手術症例のうち、再発して再手術となる人は、年に1人くらいです。
長期的に見たら、もう少し再発は増えてくる可能性はありますが、長期的に見ても「約99%の方は一回の手術で完治する」と考えていいと思います。
安全性について

当院の子宮脱膀胱瘤の手術では、安全性の管理に万全を尽くしています。
かならず「癌」がないことを確認しています
大腸・膀胱・子宮などの癌を見落としたまま骨盤臓器脱手術をやってしまうと、あとで困ったことになります。
だから手術をおこなう際には、子宮がん検査・大腸内視鏡検査・膀胱鏡検査を行います。
子宮がん・大腸がん・膀胱がん等が無いことを、必ず確認するということですね。
麻酔の安全性
手術における麻酔は、専門の麻酔科医が管理を行っています。
手術前には術前検査を行い、術者(私)と内科ドクターと麻酔科ドクターが慎重に安全性を検討します。
手術中には麻酔科医が、あなたの麻酔をつきっきりで管理しています。もし異変があれば即座に対応します。
手術自体の安全性
手術手技自体による重大合併症(輸血を要する大量出血・入院期間が大幅延長となる重度臓器損傷 etc)を生じる可能性は、500人中1人以下です。
ここ数年では、私の子宮脱膀胱瘤手術を受けた方のうち約99%が、大きなトラブル無く、だいたい予定通りに退院できています。
(直腸脱を合併している場合は話が別です。高齢で栄養状態が悪い人が多く、手術も大きくなり、その分リスクが高いためです)
約1%の方が、トラブルによって退院延期になります。
このトラブルの原因の大半は、「排尿困難」です。
膀胱瘤でもともと膀胱機能が落ちている人や、尿が出にくくなる薬(過活動膀胱の薬・うつ病の薬など)を飲んでいる人が、手術で膀胱に刺激を受けると、しばらく尿が出にくくなることがあるんですね。
これはテクニカルエラー(手術手技が悪くて起こるトラブル)ではなく、全国どこの専門病院でも一定頻度で起こりうるトラブルと言えます。
麻酔や手術以外のトラブル
これ以外に、麻酔や手術手技と関係ないトラブル(心肺系・脳神経など)も、1000人中一人くらいの頻度で起こります。
人体相手の仕事であり、手術を受けるのは大半が高齢者ですから、「100%絶対安全」という保障はできません。これは全国どこの医療機関でも同じです。
排尿状態について
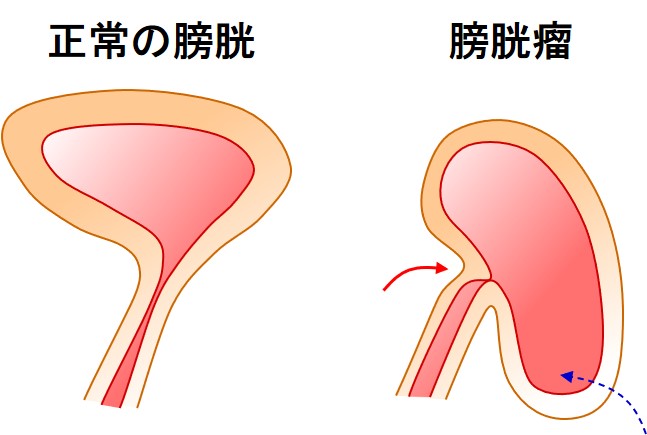
子宮脱膀胱瘤を有する方は、膀胱が下がって、尿道が圧迫されています。
そのため「尿が出にくい」「尿意が多い」「残尿感」などの症状が起こります。
手術で膀胱の位置が正常に戻れば、ほとんどの場合、この症状は改善してきます。
また子宮脱膀胱瘤を長年放置しておくと、最悪の場合には「水腎症」という状態になり、腎臓に障害をきたします。
ふつう手術を受けるかどうかは、あくまでも本人の希望ですが、水腎症をきたしている場合は話が別です。
この場合には、手術を強くすすめています。
手術後の痛み・退院後の生活について

多くの方が気にされるのが、「痛み」とか「退院後の生活」についてです。
術後の数日間は、だれでも多少の痛みはありますが、退院する頃にはほとんど問題なくなります。
日常生活(家事・買い物など)は、退院してすぐにできるようになります。
オフィスワークであれば、退院後痛みが回復して自信がつけば、復帰可能です。
力仕事や運動は、もうすこし長目の休養が必要です。これは各自相談して決めていきます。
基本的に術後2か月たてば、完全に普通の生活に戻れます。運動や力仕事もOKです。
抜糸は基本的に必要ありません。
他人が見てわかるような傷もできません。
子宮がん検診も、問題なく受けられます。
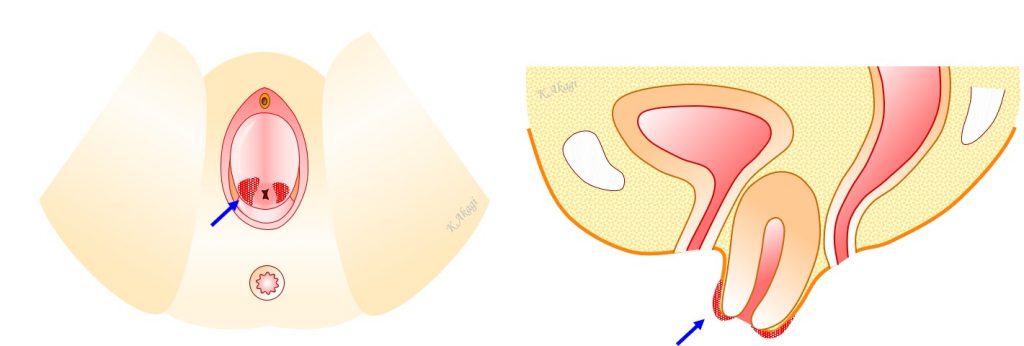
子宮脱膀胱瘤と直腸肛門疾患の合併
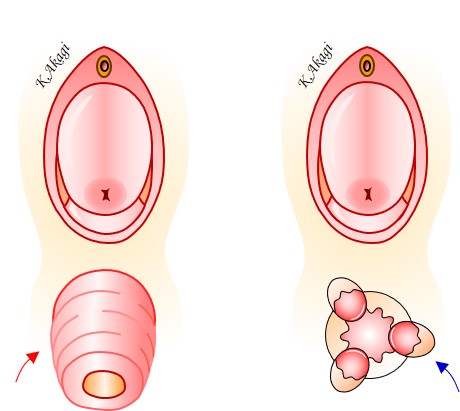
子宮脱膀胱瘤に、直腸肛門疾患(痔核・直腸脱)を合併していることがよくあります。
上図の左が、子宮脱膀胱瘤に直腸脱を合併しているケース。
上図の右が、子宮脱膀胱瘤に痔核を合併しているケースです。
この場合、両方同時に手術で治すことが可能です。
(片方だけ治したいのであれば、もちろんそれでもOKです)
入院スケジュール

手術を受ける場合には、約一週間の入院が必要です。
(直腸脱や痔核を同時に手術する場合、その分入院が長くなります)
退院後には、何回か通院が必要ですが、治癒したら通院は必要なくなります。
辻仲病院柏の葉・骨盤臓器脱専門外来
骨盤臓器脱専門診療を行っています

辻仲病院柏の葉では、「骨盤臓器脱専門外来」にて骨盤臓器脱の専門診療を行っております。
大腸肛門科・泌尿器科・婦人科の医師が協力して骨盤臓器脱の診療を行っており、病状に応じて各診療科が治療を担当いたします。
年間450件の手術

↑骨盤臓器脱治療実績の全国ランキング
辻仲病院柏の葉では、年間450例ほどの女性骨盤底手術(子宮脱・直腸脱・膀胱瘤・直腸瘤)を行っております。
千葉県・茨城県・埼玉県を中心に、全国各地から骨盤臓器脱で悩む方が多数受診されています。
赤木一成
辻仲病院柏の葉・骨盤臓器脱外科